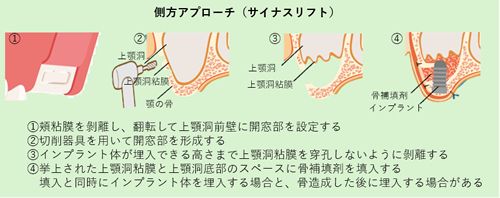
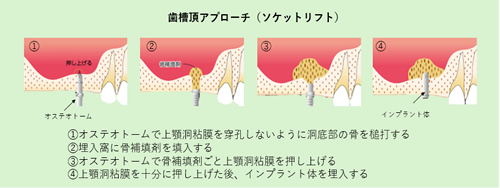
皆さま、こんにちは。
五月も半ばを迎え、春の名残を感じつつも、初夏の訪れを実感する季節となりました。
これから梅雨を迎えるまでの束の間の爽やかな季節、どうかお身体に気をつけてお過ごしください。
私たち星陵会の歯科医師達は、日ごろから大変お世話になっている歯内療法専門医の吉岡隆知先生のセミナーに参加して参りました。
吉岡先生は、東京の御茶の水で開業されている根管治療の専門医です。
全国から多くの患者様が先生のクリニックへ通っています。
また国内外から熱心な歯科医師が先生のセミナーを受講しにいらっしゃいます。
以前、星陵日記で吉岡先生に記事を執筆していただいたことがあります。
歯内療法の極み~歯内療法専門医 吉岡先生からのご寄稿~というタイトルです。
プロフェッショナルが行う精密な根管治療について、吉岡先生が語ってくださいました。
詳しくは2021年9月1日の星陵日記をご覧ください。
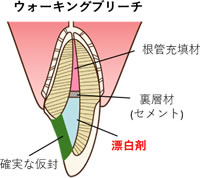
今回のテーマは根管充填後の「築造」についてでした。
少々専門的な内容になってしまいますが、簡単に説明させていただきます。
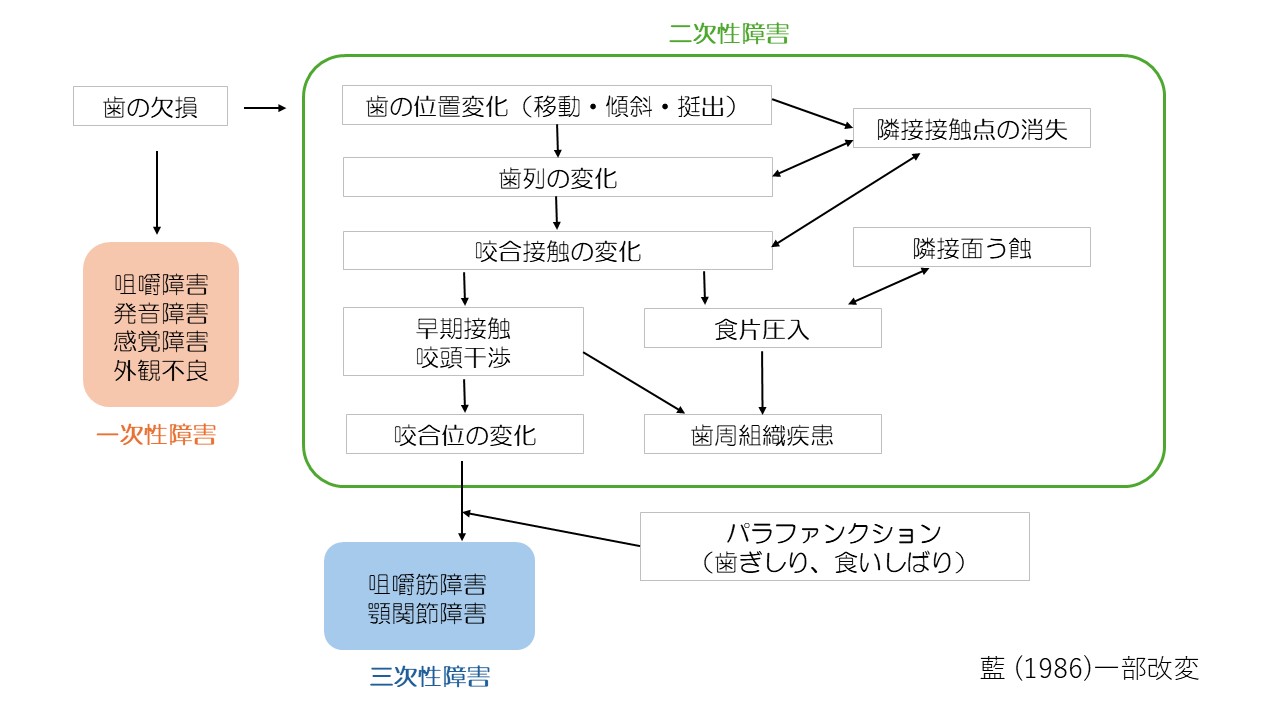
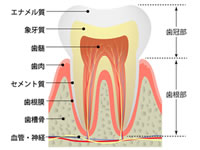
歯の内部には神経細胞や血管(歯髄)などが入っている、細い管(根管)があります。
健康な歯はこの歯髄が正常な営みをしています。
ところが、この歯髄がむし歯や外傷など、何らかの原因で炎症を起こしてしまうと大変な痛みになったり(歯髄炎)、痛くならなくとも機能が衰え、やがて壊死(歯髄壊死)してしまうことがあります。
そのような症状が起こった場合は、もはや神経を残すことは極めて難しくなり、適切な処置により取り除かなくてはなりません。
その治療を根管治療と言います。
根管治療では根管の中を隅々まで綺麗に洗って(根管形成・根管清掃)、根管の空間を密封します(根管充填)。
ここまでが歯内療法専門医の仕事、根管充填が終わったらそれで完璧!というわけではないそうです。
今回は根管充填後もさらに、治療の予後を良くするための注意点を先生が詳しく講義をしてくださいました。
根管治療終了後には、歯の形態を元の形態に戻す処置(歯冠修復)をしていかなければなりません。
まずは残存した歯質に土台となる材料を埋めていき(支台築造)、その土台の上に最後の被せ物(補綴物)を被せていきます。
根管治療と歯冠修復の質と根尖病変の関連を調べた研究の結果から、以下のような報告がなされました。
歯冠修復も根管治療も両方とも適切に行われたときに、根尖部の状態が最も良かった。
どちらか一方、あるいは両方が適切に行われなかった場合、根尖部に病変ができやすい。とのことです。
歯冠側方向からの細菌の漏洩のことをコロナルリーケージと言います。
精密な補綴処置が行われないと、このコロナルリーケージがより起こりやすくなります。
つまり、根管治療を長期的に成功に導くためには、根管治療のみならず、その後の歯冠修復も重要だということです。
コロナルリーケージを防ぐために、支台築造を行うにあたり吉岡先生は以下の方法を心掛けているそうです。
メタルコアは使用せずレジンコア、あるいはファイバーコア+レジンコアを選択する。
根管治療により根管内の細菌数を減らした環境をできるかぎり維持し、再感染を防ぐために、ラバーダム防湿下にて直接法で行う。
レジン築造を直接法で行う場合、メタルコアよりも便宜的な歯質切削を最小にすることが可能となります。
象牙質を切削するようなポスト形成は行わないか最小限にとどめることを推奨しています。
また、支台築造のための過剰なポスト孔形成は歯の破折のリスクを伴います。
根管治療の予後を悪くする原因の一つとして、ポスト形成時の根管の穿孔が挙げられます。
その他のポイントとしては、ポスト先端と根管充填材に隙間がないかデンタルエックス線写真で確認する。
また、根管充填材は6㎜残すことが努力目標だそうです。
レジン築造や穿孔部の修復を行う場合も、ラバーダム装着下にて歯科用顕微鏡で歯面清掃を確実に行い、処理を行うそうです。
軟化象牙質の除去も徹底的に顕微鏡下で行います。
その際、歯内療法用の超音波スケーラー用チップを用いるそうです。
吉岡先生に、万が一、髄床底などに穿孔を生じてしまった時の対処方法をお聞きしました。
先生は、穿孔部の修復は水酸化カルシウム製剤を貼薬し、肉芽の状態を観察するそうです。
まだ肉芽から出血しているようなら同じことを繰り返します。
止血しているようなら穿孔封鎖処置に移ります。
穿孔の孔が大きければ、テレプラグを穿孔の外に置きます。
そして止血されたら、出血の無い状態でコンポジットレジン充填をします。
大きくなければテレプラグは省略可能だそうです。
穿孔部の閉鎖や、コア用レジン充填の際に用いるボンディング材は、ライナーボンドかユニバーサルボンドを使用しているそうです。
またコンポジットレジンは、マジェスティーローフローにCRチップ30Gを装着して流すそうです。
その際、穿孔部だけを充填し、コアなどは次回やると思ってください。との事でした。
ちなみに最近はMTAセメントは使用していないそうです。
ファイバーコアの本数は特に気にしてはいないそうですが、おおむね全ての根管に挿入するそうです。
ファイバーは短く切断し、切断面がレジンですっぽり覆われるようにするそうです。
以上の内容は、我々歯科医師にとっては非常に興味のあることです。
これを実際の臨床に役立てていきたいと思います。
吉岡先生など、歯内療法専門医の先生方はこれらの精密な治療を行うために、特別な機材を導入しています。
また、機材を使いこなせるように特別な訓練を行い、たくさんの経験を積み熟練者となっていきます。
また正しい診断力もなくてはならないものです。
「限界を突破する機器」を吉岡デンタルオフィスのホームページから引用させていただきます。
CT(三次元立体画像撮影装置) 吉岡先生はモリタのX800を使用。
マイクロスコープ(歯科用顕微鏡)ビデオ撮影付き。
その他、必ず必要な手段としてラバーダム防湿。
それでは最後に、エンド(歯内)に関する漏洩全般を、エンドドンティックリーケージと言います。
経路は様々で、根管だけではなく、破折線、象牙質、材料内部、界面などなど。
エンドドンティックリーケージは治療が終わると同時に持続的に発生してしまうものです。
治療の質は、リーケージのスピードに影響を与えます。
良い治療ではリーケージは少なく、長期的に良い経過をたどるが、治療の質が低いとリーケージが多く、再発を繰り返してしまいます。
歯内療法の診断はエンドドンティックリーケージのうえに成り立つと言えるそうです。
吉岡先生のセミナーを受講し、やはり歯や歯周組織の疾患の主な原因は細菌感染によるものなので、細菌による汚染をできるだけ抑える治療が非常に重要だということを改めて感じました。
恐るべし細菌感染です。
やむを得ず、神経を処置するようなことになってしまったら、あるいは以前根管治療をした歯に問題が発生したら、治療法の選択肢として、吉岡先生のような根管治療専門医をご提案させていただいております。
やはり、予後を良くする、また再発を限りなく少なくするためには、精密な根管治療をお勧めします。
日本ではまだ知名度が少ない専門医の世界ですが、日本以外の諸外国では根管治療は専門医が行うのが常識になっています。
費用の点では自由診療になりますが、それだけの価値のある治療だと思います。
今後、日本でも多くの方々がそのような認識になっていただけたら、また精密な根管治療が普及していけば良いなと思います。
歯科医師 大庭美和子
2025年5月20日 カテゴリ:未分類